Kafa travması
Epidemiyoloji[düzenle | kaynağı değiştir]
Son yıllarda ağır kafa travmasına bağlı mortalite oranları belirgin bir düşüş göstererek % 20-30’lara kadar gerilemiştir. Yine de, Kuzey Amerika verilerine göre yılda yaklaşık 150000 kişi travma nedeniyle hayatını kaybetmektedir ve bu ölümlerin yaklaşık 1/3’ü kafa travmasına bağlıdır. Aynı konudaki çalışmalar, sadece kafa travması nedeniyle, yılda yaklaşık 80000 kişinin sakat kaldığını göstermektedir.
Sınıflandırma[düzenle | kaynağı değiştir]
Günümüzde en sık kullanılan sınıflandırmalar, kafa travmasını, ağırlığına göre ayırır ve bunun için Glasgow Koma Skalasını (GKS) temel alır (Bakınız: Koma ve Komalı Hastanın Muayenesi). İlk defa Teasdale’in 1974’te önerdiği, bugün hem Kuzey Amerika ve Avrupa’da, hem de ülkemizde yaygın olarak kullanılan bu skala, hastanın hem ilk, hem sonraki değerlendirmelerinde, tedavinin yönlendirilmesinde ve prognozun belirlenmesinde yararını ve kullanışlılığını ispat etmiştir. Kardiyopulmoner resüsitasyondan önceki değerlendirmenin yanıltıcı olabilmesi, alkol gibi sedatif-hipnotik almış olanlarda ya da farmakolojik sedasyon ve paralizi uygulananlarda değerlendirmenin güçleşmesi gibi, bu skalaya özgü dezavantajların, beyinsapı refleksleri, BT görüntüleme bulguları ve klinik gidişatın takibi gibi faktörlerle ortadan kaldırılması mümkündür. Çocuklar için ise, GKS’yi temel alan özel skalalar üretilmiştir.
Yukarıda da belirtildiği gibi, GKS’nın sayısal değerleri doğrultusunda kafa travmaları, ağırlığına göre, hafif, orta ve ağır şeklinde sınıflandırılmıştır:
Hafif Kafa Travması[düzenle | kaynağı değiştir]
Beyin işlevlerinde aşağıda belirtilen şekillerde bir değişime yol açan travmalar hafif (ya da bazı kaynaklarda belirtildiği üzere, minör) kafa travması olarak sınıflandırılmıştır:
- İspatlanmış geçici bilinç kaybı (beş dakikadan kısa)
- Olayın öncesine veya sonrasına ait bellek kaybı
- Travma sırasında somnolans, konfüzyon veya dezoryantasyon şeklinde bilinç değişiklikleri
- GKS’nin 14 veya 15 olması
- Hemiparezi gibi bir fokal nörolojik bulgunun olmaması
- 24 saati geçmeyen posttravmatik amnezi
Kuşkusuz yukarıda belirtilen kriterler kesin değildir. Kimi kaynaklar GKS’si 13 olan hastaları da hafif kafa travması içine alırken, bazıları da, GKS’si 15 olan, bilinç kaybı veya postravmatik amnezisi olmayan hastaları dahil ettikleri, ‘minimal kafa travması’ adı altında bir alt kategori oluşturmuştur. Burada asıl önemli olan hafif kafa travmasının klinik bir tanı olduğu ve BT gibi görüntüleme yöntemleri ya da laboratuar sonuçları ile ilgisi olmadığıdır. Sonuç olarak hafif kafa travması, kesinlikle ihmal edilmemesi, incelenmesi ve takip edilmesi gereken bir durumdur. Minimal kafa travması olan hastalarda bile geç semptomatik, kognitif sekeller bildirilmiştir.
Orta Şiddette Kafa Travması[düzenle | kaynağı değiştir]
GKS puanı 9 – 13 arası değerlendirilen hastalar orta şiddette kafa travması olarak sınıflandırılır. Hafif kafa travmalarına oranla bu hastalarda kontüzyon veya diffüz aksonal hasar gibi lezyonlar daha sık görülür. Yine epidural ya da subdural hematom ve kafa içi basınç artışı sendromu (KİBAS) gibi komplikasyonların ortaya çıkma olasılığı daha fazladır. Bu nedenle bu hastalar, bir yoğun bakım ünitesine alınarak, yakından izlenmelidir. Prognozun genelde iyi olmasına karşılık, uzun dönemde kognitif sekeller veya posttravmatik epilepsi gibi komplikasyonlar görülebilir.
Ağır Kafa Travması[düzenle | kaynağı değiştir]
İlk muayenede GKS puanı 8 veya daha düşük olan hastalar ağır kafa travmalı olarak sınıflandırılır. Göz açmayan, konuşamayan, emirlere uymayan bu hastalar “komada” olarak kabul edilebilir. Bu değerlendirmede, motor muayene prognoz açısından diğerlerine göre daha büyük önem taşır. Ağrılı uyaranı lokalize eden hastaların hayatta kalma ve iyileşme şansları ekstansör yanıt verenlere veya hiç yanıtı olmayanlara göre çok daha fazladır. Yine, beyinsapı refleksleri, özellikle de pupillaların ışığa yanıtı, prognoz açısından çok değerlidir.
Fizyopatoloji[düzenle | kaynağı değiştir]
Kafa travmasının fizyopatolojisi primer (birincil) ve sekonder (ikincil) beyin hasarının iyi anlaşılmasına dayanır. Primer hasar, cilt, cilt altı, kafatası ve beyinde travma anında oluşan zararı gösterir. Bunların yol açtığı fizyolojik ve metabolik bozukluklar nedeniyle, beyinde travma sonrası ilk birkaç günde gelişen iskemi, ödem ve KİBAS gibi durumlar sonucunda sonradan gelişen zararlar ise sekonder beyin hasarı olarak nitelendirilir. Son 20 yılda yapılan deneysel ve klinik çalışmaların önemli bir bölümü sekonder hasarın anlaşılmasına ve önlenmesine odaklanmış ve bu alanda kaydedilen gelişmeler klinik tedavinin yönlendirilmesinde büyük katkı sağlamıştır. Gelecekte de, kafa travmasının patofizyolojisini daha da iyi anlamamıza yönelik hücre biyokimyası ve genetiği düzeyindeki çalışmalar, yeni tedavi şekillerinin ortaya çıkmasını sağlayacaktır.
Travma mekanizmaları: Dokunma kuvvetlerinin veya atıl kuvvetlerin beyin, kafatası ve cilt-cilt altı gibi dokularda toleranslarının üzerinde gerilmeye yol açması ile bu dokularda hasar oluşur. Dokunma kuvvetleri hemen çarpmanın komşuluğunda cilt ve cilt altı laserasyonları, kemik kırıkları, ve serebral kontüzyonlar oluştururken; atıl kuvvetler translasyonel, rotasyonel veya angüler olup ani akselerasyon/deselerasyon ile kafa travmasına neden olur. Kafatası ve beynin yoğunlukları farklı olduğundan, bu atıl kuvvetler, beynin kafatası içerisinde hareket etmesine ve frontal ve temporal loblar gibi, daha çok düzensiz kemik yüzeylerine komşu beyin bölgelerinde akselerasyon/deselerasyon sonucu kontüzyonlar oluşmasına neden olur. Beyinle dura arasındaki köprü venler yırtılarak subdural hematomlar oluşabilir. Rotasyonel kuvvetlerin ise, gri madde ile ak madde arasındaki yoğunluk farkı nedeniyle, bu geçiş bölgesinde diffüz aksonal hasara neden olduğu düşünülmektedir. Translasyonel ve rotasyonel kuvvetlerin kombinasyonundan doğan angüler akselerasyonlar ise trafik kazalarında en sık ortaya çıkan atıl kuvvetlerdir.
Primer hasar: Cilt ve cilt altı yaralanmaları, kafatası kırıkları (lineer, çökme, kafa tabanı), intrakranyal kontüzyon ve kanamalar (subaraknoid kanama, epidural hematom ve subdural hematom) ve diffüz aksonal hasar (DAH) gibi travma anında oluşan yaralanmalar primer hasar olarak adlandırılır. DAH, yukarıda da değinildiği gibi, rotasyonal akselerasyon/ deselerasyon kuvvetlerinin etkisiyle aksonlarda hasar ile ortaya çıkan, histopatolojik bir tanıdır. Subkortikal ak maddeden (hafif form), korpus kallozum ve beyinsapına dek (en ağır form) beynin her yerinde yaygın olarak görülebilir ve genellikle kötü prognozlu, ağır kafa travmasının habercisidir. Erken dönem BT incelemelerinde pek bulgu vermediğinden (bazen derin yerleşimli birkaç ufak kontüzyon), kafa travması geçirmiş, şuuru kapalı, BT’sinde (serebral ödem dahil) bunu açıklayacak lezyon olmayan hastalarda mutlaka akla gelmelidir. Bu hastalarda kesin tanı beyin MR incelemesi yapılarak subkortikal ak madde, korpus kallozum ve beyinsapında T2 ve FLAIR sekenslarda hiperintens odakların saptanması ile mümkündür.
Sekonder hasar: Son 20 yıldır çeşitli deneysel ve klinik araştırmalara konu olan ve önemi giderek artan iskemi, eksitotoksisite, iyon homeostazında bozulma, genetik farklılıklar ve iltihabi yanıt gibi fizyolojik ve metabolik mekanizmalarla ortaya çıkan beyin kan akımında azalma, beyin ödemi ve KİBAS, sekonder beyin hasarını oluşturur. İlk travmadan saatler, bazen günler sonra ortaya çıkabileceği için, sekonder beyin hasarını ve buna bağlı nöron kaybını azaltmak teorik olarak mümkündür ve günümüzde travma mahallinde başlayıp yoğun bakım ünitesinde devam eden tedavi protokollerinden çoğu buna yöneliktir.
Klinik Muayene ve Radyolojik Değerlendirme[düzenle | kaynağı değiştir]
Özellikle ağır kafa travmasında, travma anından yaralının tam teşekküllü bir merkeze nakline dek geçen süre çok önemlidir. Bu süre zarfında hastada solunum yollarının, solunum sisteminin ve hemodinaminin stabilizasyonunun sağlanmasının sekonder hasarı önleyerek, hem mortalite hem de morbiditenin azaltılmasında önemli rol oynadığı; tam tersine hipotansiyon ve hipooksijenasyonun önlenememesi durumunda mortalitenin %80’lere yükseldiği bildirilmektedir.
Yaşamsal fonksiyonların güvenceye alınmasının ardından, travma hastasının ayrıntılı vücut muayenesi gerçekleştirilir. En iyisi, bunu, olay yerindeki ilk yardımdan sonra, ambulansta yapmaktır. Bu aşamada, öncelikle, Glasgow Koma Skalası (GKS) ışığında, bilinç durumu ve pupillalar, ek olarak da ağrıya motor ve sözlü yanıt tekrar kontrol edilir. Ardından kafatası muayene edilir: Burun ve ağızdan kan gelmesi, üst çenede anormal hareket ve orbita bölgesinde deri amfizemi, yüz kemiklerinde kırığa işaret eden bulgulardır. Ağır orta kaide kırıklarında doku içine, fark edilmeyen büyük kanamalar olabilir. Ayrıca tek veya iki taraflı periorbital (monokl veya gözlük tarzı) ekimozlar (rakun gözü), dış kulak yolundan kanamalar ya da kulak arkasında ekimoz (Battle bulgusu) kaide kırığı habercisi olabilir. Ardından omurga, toraks (palpasyon ve oskültasyonla), batın, pelvis ve ekstremite muayeneleri gelir. Ayrıca ciddi kafa travmasına yaklaşık %6 oranında servikal travmanın da eşlik edebileceği unutulmamalı, boynun immobilizasyonu ve servikal grafilerin temini ihmal edilmemelidir.
Hızlı nörolojik değerlendirme ve temel kan testlerinden sonraki adım radyolojik görüntülemedir. Ağır kafa travmasında kranyal bilgisayarlı tomografinin yeri bugün artık tartışmasız olarak kabul edilmiştir. Koma tablosundaki hastalarda yetişkinlerde yaklaşık %46, çocuklarda da %24 oranında cerrahi girişim gerektirecek kitle lezyonları bulunduğu göz önüne alınırsa, hızlı bilgisayarlı tomografi (BT) temininin önemi daha iyi anlaşılır. Ayrıca kranyal BT sırasında C1-C2 seviyesinin de görüntülenmesi, basit ve yararlı bir işlemdir.
Ağır koma tablosunda (GKS=3-4) gelen veya hızla kötüleşen hastalara BT çekimi ile vakit kaybetmeyip direkt “burr-hole” açılması zaman zaman gündeme gelmektedir. Ancak cerrahi boyutta bir kitle bulunması ihtimalinin düşük olması ve diğer tedavi girişimlerini geciktirmesi, ayrıca günümüzde modern merkezlerde BT’nin çok hızlı ve kolay çekilebilmesi giderek bu yöntemden uzaklaşılmasına neden olmuştur. Sonuçta bu işlem, hızlı ilerleyen ve fokal bir lezyona işaret eden bulguların varlığında ve BT’nin kolay temin edilemediği durumlarda bir alternatif olabilir.
Diğer bir problem, hafif kafa travmasında ne zaman kranyal BT çekilmesi gerektiğidir. Kısa süreli bir bilinç kaybı ile başvuran, GKS=15 olan hastalarda bile yaklaşık % 3-5 oranında, cerrahi girişim gerektirebilecek intrakranyal patolojiler saptanabilmesi nedeniyle, bu hastaların BT ile görüntülenmesi ya da en az 12 saat gözlemde tutulması önerilmektedir. GKS’nin 13’ün altında olması, 5 dakikadan uzun bilinç kaybı ve fokal nörolojik bulgu ise kesin BT indikasyonlarıdır. Yine periorbital ekimoz ya da kulak arkası morluk (‘Battle sign’) gibi olası ön veya orta kafa tabanı kırığını düşündüren bulgular da BT çekilmesini gerektirir. Ayrıca ileri yaş grubundaki hastalarda ve koagülopati şüphesinde de BT tercih edilebilir. Bu arada, BT’nin yaygın kullanımı ve ilk tercih edilen görüntüleme yöntemi haline gelmesi, kranyografinin değerini oldukça yitirmesine ve bir çok merkez tarafından kullanımına son verilmesine yol açmıştır.
Belirgin bilinç kaybı, ciddi ve ısrarlı baş ağrısı, ısrarlı kusmalar veya nöbet, çocuk suistimali kuşkusu, uzamış posttravmatik amnezi, patolojik BT bulguları, delici yaralanmalar, rinore veya otore, kaide kırıkları, BT temininin mümkün olmaması, hastanın evden geri getirilmesinin güç oluşu veya evde yeterli bakım ve gözetimin olmaması hafif kafa travmalı hastalar için genelde kabul gören hastaneye yatırma kriterlerdir
Günümüzde kafa travmasında manyetik rezonans görüntüleme (MRG), özellikle destek tedavi yöntemlerini ve prognoz belirleme amacıyla giderek daha sık kullanılmaktadır. MRG’de özellikle diffüz aksonal hasar ve benzeri nöral hasar sonuçlarının ortaya konması için yeni sekanslar geliştirilmekte ve aynı zamanda MR spektroskopi, MR perfüzyon çalışmaları ile beyindeki travmatik hasarın (yaygınlık, hasar derecesi, vazospazm ve perfüzyon bozukluklarının varlığı, vb) daha doğru olarak ortaya konmasına çalışılmaktadır.
Kafa Kemiği Kırıkları[düzenle | kaynağı değiştir]
Kuzey Amerika ve Avrupa ülkelerinde yapılan istatistiklere göre, özellikle çocuklarda kafa kemiği kırıklarının %90’nını lineer kırıklar oluşturmaktadır. Tanı için en duyarlı yöntem direkt kranyografilerdir. Buna karşın, kaide kırıkları direkt kranyografi ile gösterilemeyebilir. Ayrıca BT, zaman zaman lineer kırıkları kaçırabilse de, asıl önemli olan beyin parenkim hasarı hakkında yeterli bilgiyi vermektedir. Bu nedenle günümüzde, kafa travması sonrası görüntüleme için BT ilk seçilmesi gereken yöntemdir. Aksiyel kesitlere paralel bir lineer kırık atlansa dahi buna bağlı bir komplikasyon gelişmediği bildirilmektedir.
Lineer kırıklar[düzenle | kaynağı değiştir]
Lineer kırıklar genellikle özel bir tedavi gerektirmez. Ancak ortada ciddi bir travma olduğunu ve nörolojik muayenesi normal hastalarda bile, kırık saptanmasının, intrakranyal kanama ihtimalini yüz kat arttırdığını göz önüne almak gerekir. Kranyal BT’de ek bir patolojinin saptanmadığı izole lineer fraktürlü hastalar ise bir çok merkezde evde izlenmek üzere önerilerle taburcu edilmektedir.
Çökme kırıkları[düzenle | kaynağı değiştir]
Çökme kırıkları genellikle düşmeler veya fokal darbeler sonucu ortaya çıktığından bilinç kaybı pek görülmez. Yenidoğanlarda ise, çoğunlukla düşmelere bağlı olarak, alt yüzeyin yumuşak olduğu “ping-pong” kırığı olarak da adlandırılan, beyin parenkiminin genellikle normal olduğu çökme kırıkları sık görülür. Çökme kırıkları palpasyonla tanınabilirse de subgaleal hematomlar aldatıcı olabilir. Tanı için kranyal BT günümüzde en uygun seçimdir. Cerrahi tedavi indikasyonunun konmasında ve uygun yöntemin seçiminde çökme fraktürünün yeri, çökmenin miktarı, cildin durumu ve hastanın genel klinik tablosu göz önüne alınır. Genel olarak kemiğin tüm kalınlığını aşan çökmelerin cerrahi olarak düzeltilmesi gerektiği kabul edilir. Ayrıca estetik kusura ya da beyin omurilik sıvısı (BOS) veya beyin parenkim fistülüne neden olan çökme kırıkları da ameliyat edilmelidir.
Kafa tabanı kırıkları[düzenle | kaynağı değiştir]
Yaralının hastaneye yatırılması ve menenjit, BOS fistülü ve kranyal sinir (özellikle I, II, VII, VIII. sinirler) bulguları açısından takip edilmesi gerekir. Profilaktik antibiotik kullanımı hakkında görüş birliği sağlanamamıştır. Kendiliğinden düzelmeyen BOS fistüllerine ya da kranyal sinir (özellikle II.sinir) dekompresyonuna yönelik cerrahi girişimler gerekebilir .
Büyüyen kırıklar (leptomeningeal kistler):[düzenle | kaynağı değiştir]
Tüm kırıkların yaklaşık %1’inde rastlanır. Genellikle 3 yaşın altındaki çocuklarda, dura ve parenkimde yaralanmaya yol açacak, çoğunlukla arası 3 mm’den fazla, ciddi konveksite kırıklarından sonra görülür.
Delici Cisimle Yaralanmalar[düzenle | kaynağı değiştir]
Yetişkinlerde ateşli silahla yaralanmalar sıkken, kemiği henüz yeterince gelişmemiş olan çocuklarda tornavida, çivi, tığ gibi cisimlerle, kolayca delici yaralanmalar görülebilir. Transorbital yaralanmalar da çocukluk çağında sıktır. Parenkim hasarı ve arteriovenöz fistül, psödoanevrizma gibi vasküler komplikasyonlar yönünden gerekli radyolojik incelemeler yapılmalı, infeksiyonu önlemek için özenli bir yara debridmanı ve kısa süreli antibiotik profilaksisi uygulanmalıdır.
İntrakranyal Lezyonlar[düzenle | kaynağı değiştir]
Akut Epidural Hematomlar (EDH)[düzenle | kaynağı değiştir]
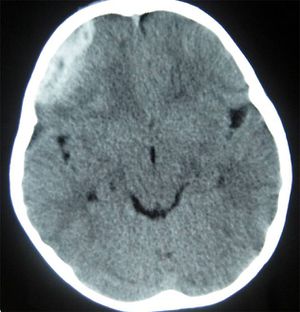
Tüm EDH’ların yaklaşık %60’ının 20 yaşın altında, özellikle de trafik kazası geçirmiş erkeklerde, görüldüğü bildirilmektedir (Şekil 1). Akut EDH’nin yavaş gelişebileceğini, bilinç kaybı - lusid interval - bilinçte kötüleşme, hemiparezi ve anizokoriden oluşan klasik seyrin görülmeyebileceğini unutmamak gerekir. Genellikle kırık hattının, meningea media arterini çaprazladığı yerlerde görülür ve tedavinin başarısı hastanın ameliyat öncesi nörolojik durumuyla doğrudan ilişkilidir. EDH’larda genelde kabul gören cerrahi tedavi indikasyonları aşağıda özetlenmiştir:
- Fokal nörolojik bulgu, bilinç bozukluğu
- Belirgin korteks basısı (genellikle 15mm’den fazla kalınlık)
- 30-35 ml’yi geçen hacim
- Özellikle temporal lob yerleşimli, orta hatta itilmeye veya unkal herniasyona yol açan hematom
- Eşlik eden intraparenkimal lezyon veya kitle etkisi olan subdural hematom
Ayrıca arka çukur EDH’larında daha düşük bir hacim, 4. ventrikül basısı, ventriküler dilatasyon gibi kriterlerin göz önüne alınması gerekir.
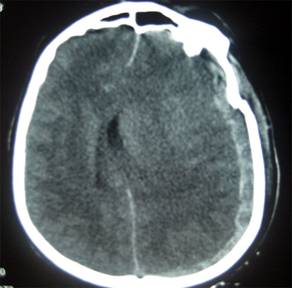
Akut Subdural Hematomlar (ASDH)[düzenle | kaynağı değiştir]
ASDH’li hastaların %42-50’sinde yaralanmadan itibaren bilincin kapalı olduğu ve hastaların yaklaşık yarısının komadan çıkamadığı bildirilmiştir. Ameliyat öncesi dönemde, hastanın GKS’si ne kadar düşükse, mortalite de o oranda yüksektir. Ayrıca yaş, pupilla anomalisi, parezi, artmış intrakranyal basınç (İKB), hematomun hacmi, hematoma eşlik eden diğer intrakranyal ve ekstrakranyal lezyonlar ile ameliyat zamanlaması mortaliteye etki eden önemli faktörlerdir. Genel olarak, BT’de kalınlığı 10mm’yi aşan veya orta hatta 5mm’den fazla itilmeye yol açan ASDH’lerin, hastanın GKS’si ne olursa olsun, ameliyat edilmesi önerilir. GKS’si 9’dan kötü hastalarda, hematom kalınlığı veya orta hattaki itilme ne olursa olsun anizokori varlığında, intrakranyal basınç 20mm Hg’nin üzerine çıktıysa veya travma sonrası izlemde GKS’de iki veya daha fazla puanlık düşüş olduysa, yine ameliyat gereklidir.
KİBAS ve hemisferik şişme, ASDH’li hastaların gerek ameliyat sırasında gerekse ameliyat sonrası takibinde, nöroşirürji uzmanlarının sık karşılaştıkları komplikasyonlardır ve ASDH’li hastalarda mortalitenin belirleyici faktörleridir. Bu nedenle akut subdural hematomu olan tüm komalı hastalarda (GKS<9) intrakranyal basınç monitörizasyonu önerilmektedir. Bu komplikasyonların oluşumunda, hematomun alttaki korteks üzerine etki etmesi sonucu gelişen iskeminin önemli rolü olduğu görüşü savunulmaktadır. İlk 4 saatte ameliyat edilmiş ASDH’li hastalarda prognozun daha iyi olması da yine bu görüşü desteklemektedir.
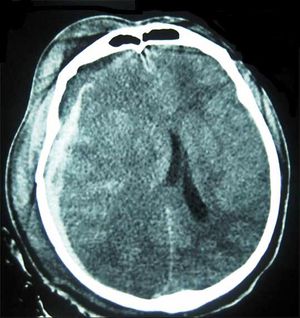
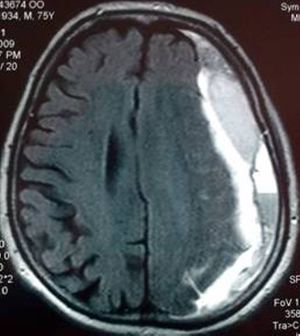
Kronik Subdural Hematom (KSDH)[düzenle | kaynağı değiştir]
KSDH, nöroşirürji pratiğinde sık rastlanan, düşük morbidite ve mortaliteye sahip, tedavisi oldukça kolay bir patolojidir. Yaşlılarda beyin ağırlığında yaklaşık 200g azalma ve ekstraserebral hacimde %11 oranında artış meydana gelmesine bağlı olarak genellikle orta yaştan sonra ve özellikle ileri yaşta görülen bir hastalıktır. Genelde akut subdural hematomdan geliştiği düşünülse de, geçirilmiş travma öyküsü vakaların %50-70’inde, hatta kimi serilere göre %50’sinden azında mevcuttur. Diğer olası nedenler arasında, aşırı alkol kullanımı, epilepsi, şant ameliyatları, araknoid kistler ve koagülopatiler sayılabilir. Olguların %15-25’inde KSDH iki taraflıdır.
KSDH, duranın altında, bir iç ve dış membran arasında oluşmuş kanla dolu bir boşluk olarak tanımlanabilir. Dış membran, kolayca zedelenen ve tekrarlayıcı fokal kanamalarla hematomun büyümesine yol açan sinuzoidal damarlardan zengindir. Pıhtılaşma faktörleri ile fibrinolitik ajanlar arasındaki uyumsuzluğun veya hematomdan yüksek miktarda salgılanan doku tipi plazminojen aktivatörünün hematomun koagülasyonunu önlediği düşünülmektedir.
Klinik tablo hafiften ağıra farklı şekillerde görülebilir. Hastalar başağrısı, konfüzyon, konuşma güçlüğü gibi yakınma ve bulgularla ya da geçici iskemik atakları andıran bulgularla başvurabilir. Daha ağır durumlarda nöbet (genellikle fokal), hemipleji veya koma görülebilir. Yaşlılarda kognitif fonksiyon kayıplarının daha sık görüldüğü, buna karşılık gençlerde başağrısı gibi artmış kafaiçi basınç bulgularının ön plana çıktığı bildirilmektedir.
Tanı için başvurulacak görüntü yöntemleri arasında hızlı ve kolay ulaşılabilir oluşuyla kranyal BT ilk seçimdir. KSDH çoğunlukla hipodens olarak izlenmesine rağmen bazen izo-hatta hiperdens olarak izlenebilir; aynı hematomda farklı kanama evrelerine bağlı olarak farklı densiteler görülebilir. Özellikle izodens hematomları gözden kaçırmamak için çok dikkatli olmak, kortikal sulkusların nerede sonlandığı gibi ipuçlarından yararlanmak gerekir. Kranyal MR, hem izodens hematomların hem de hematom içindeki farklı evrelerdeki kanamaların ayrıntılı görüntülenmesinde ve buna bağlı olarak ameliyat stratejisinin belirlenmesinde yararlıdır.
| Kranyal BT incelemesinde yer yer izo-hipo-ve hiperdens görülen, kitle etkisiyle lateral ventrikülü silmiş bir kronik subdural hematom | Aynı hastanın kranyal MR incelemesinde hematom içerisinde çeşitli evrelerdeki kanamalar daha net görülmektedir. |
Asemptomatik ve ince hematomu olan (orta hatta itilmeye yol açmamış, 1cm’den ince) hastalarda kortikosteroid ve/veya mannitolle medikal tedavi uygulanabilmesine rağmen KSDH’ın tedavisi genellikle cerrahidir. Nöbetin intrakranyal basıncı arttırarak herniasyona yol açabilme ihtimali ve geç dönem epilepsi oranını düşürmesi olasılığı gibi nedenlerden dolayı birçok nöroşirurji merkezi profilaktik antiepileptik ilaç kullanımını tercih etmektedir. Cerrahi tedavide çeşitli seçenekler olmasına karşın en sık uygulanan yöntem iki delikle hematomun boşaltılması ve kavitenin yıkanmasıdır. Genellikle ameliyat sonrasında klinik tablo hızla düzelir. Erken dönem kontrol kranyal BT’ler hemen her zaman bir miktar hematomun devam ettiğini göstereceğinden tedavinin başarısına hastanın klinik durumuna göre karar vermek gerekir. Ameliyat sonrası dönemdeki en önemli problemlerden biri hematomun yeniden toplanmasıdır ve özellikle çok yaşlılarda, genel durumu kötü olanlarda, serebral atrofisi ya da çok büyük hematomu olanlarda, böbrek ya da karaciğer hastalığı olanlarda, antikoagulan kullananlarda ve farklı evrelerde kanaması olanlarda daha sık görülür.
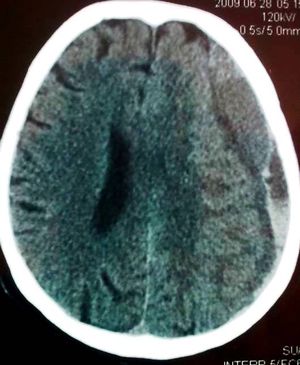
İntraserebral Hematomlar[düzenle | kaynağı değiştir]
İntraserebral kanama ağır kafa travmasının sık görülen ve zaman zaman cerrahi müdahale gerektiren bir sekelidir. Minik bir kontüzyondan veya diffüz aksonal hasardaki mikroskobik bir kanamadan dev bir hematoma ulaşan geniş bir spektrumda görülebilirler. Tedavi için genel KİBAS tedavi ilkeleri uygulanmalıdır.
Kaza Olmayan Beyin Travmaları[düzenle | kaynağı değiştir]
Çocuk suiistimali, sallanmış bebek ya da dövülmüş bebek sendromu gibi adlar da verilen kaza olmayan beyin travmaları son 20 yılda giderek daha fazla önem kazanmıştır. Kuzey Amerika istatistiklerine göre iki yaşın altındaki beyin yaralanmalarının %10’u, bir yaşın altındakilerin ise yaklaşık %50’si kaza dışı travmalara bağlıdır. Ülkemizdeki durumu, sağlıklı olarak değerlendirmek mümkün olmasa da, çok farklı olduğunu düşünmek için bir neden yoktur. Hastaneye getirilen çocuklarda bilinç bozukluğu, nöbet, KİBAS bulguları, yaşamsal bulgularda bozukluklar ve kafatası kırıkları görülebilir. Retinal kanamalar, vücudun çeşitli yerlerinde farklı evrelerde morluklar ve yanık izleri saptanabilir. Genellikle yaralanmalar hakkında tatmin edici anamnez alınamaz. Retinal kanamaları, farklı evrelerde subdural hematomları, açıklanması zor fiziksel yaralanmaları olan bir çocukla karşılaşıldığında resmi makamları haberdar etmeyi ihmal etmemek gerekir.
Ağır Kafa Travmasında Tedavi Prensipleri[düzenle | kaynağı değiştir]
Ağır ve hatta orta şiddette kafa travması hastanın yoğun bakım birimine yatırılmasını gerektirir. Hasta yoğun bakıma alınırken GKS’yi, pupil büyüklüğünü ve ışık cevabını, göz hareketlerini, ekstremitelerin ağrıya cevabını ve beyinsapı reflekslerini içeren bir nörolojik değerlendirme genellikle yeterli bilgiyi verir. Bu sırada rutin resüsitasyon işleminin (ABC) hızla ve özenle gerçekleştirilmesi ikincil beyin hasarlarının önlenmesinde de yardımcı olur. Bir taraftan da akciğer ve kalp kontüzyonları, dalak rüptürü gibi sistemik yaralanmalar ve kırıkları gözden kaçırmamak için hızlı bir fizik muayene yapmak gerekir. Hipotansiyon genellikle kanamaya bağlı hipovolemiye işaret eder ve ağır kafa travmasının bulgusu değildir. Sadece beyin ölümünde, belirgin omurilik hasarında ve küçük çocuklardaki intrakranyal kanama ile hipotansiyon görülebilir. Burada yenidoğan ve süt çocuklarının subgaleal bir hematom ile bile hipovolemik şoka girebileceklerini unutmamak gerekir. Serebral perfüzyonun korunabilmesi içi mutlaka yeterli sıvı replasmanı sağlanmalı, sıvı kısıtlamasından şiddetle kaçınılmalıdır.
Ağır kafa travmasında yapılacak işlemler, günümüzde genellikle Kuzey Amerika ve Avrupa’daki Kafa Travması Vakıflarının yayınladığı tedavi ilkelerine göre yürütülmektedir. Bunlara göre, bugün ağır kafa travmalı hastanın getirildiği nörotravma merkezinde yapılacak ilk işlem, cerrahi boyuttaki kitlelerin boşaltılması dışında, intrakranyal basınç (İKB) monitörizasyonu olmalıdır. Bunun için parenkimal problar kullanılabileceği gibi, gerektiğinde BOS drenajına olanak veren intraventriküler kateterler de seçilebilir. Monitörizasyon sağlandıktan sonra tedavi, İKB’nin kontrolü ve yeterli serebral perfüzyon basıncının (SPB) sağlanmasına yönelik olarak şekillendirilebilir. İlk olarak, ateş kontrolü, juguler venöz dönüşün rahatlatılması ve yeterli oksijenasyonun sağlanması gibi bazı genel önlemlerin alınması gerekir. Başlangıçta PaCO2 normal değerin alt sınırında (yaklaşık 35mmHg) tutulmalıdır. Ayrıca, İKB ne olursa olsun, yeterli SPB’nin sağlandığından emin olunmalıdır.
KİBAS saptandığında öncelikle sedasyon ve analjezi kontrol edilmeli, gerekirse arttırılmalıdır. Hasta övolemikse, yatağın başı yaklaşık 300 kaldırılır ve İKB’yle SPB gözlenerek etkisi beklenir. Tedaviye nöromüsküler inhibitör ekleme seçeneği de bu aşamada değerlendirilmelidir.
Nöromüsküler inhibisyon olsun olmasın sedasyon, analjezi ve yatağın başının yükseltilmesi gibi önlemlere rağmen İKB yüksek seyretmeye devam ettiği takdirde uygulanacak ilk girişim BOS drenajı olmalıdır. Eğer İKB monitörizasyon cihazı buna uygun değilse, ventrikül drenajı denenebilir.
BOS drenajı İKB kontrolünde yeterli olmazsa hiperozmolar tedavi düşünülmelidir. Bu amaçla bugün mannitolün yanı sıra hipertonik tuz çözeltileri de kullanılmaktadır. Bu tedavi sırasında hem hastanın sıvı dengesi, hem de kan osmolaritesi yakından izlenmelidir. Hiperozmolar tedavi yetersiz kalırsa ventilasyon arttırılarak PaCO2 30 mmHg düzeyine dek düşürülebilir. Hiperventilasyon uygulandığında serebral kan akımı ve juguler venöz saturasyonun takibi gereklidir.
Artmış İKB’nin tedavisi sırasında her zaman hastada ameliyat edilmesi gereken yeni bir kitle lezyonunun gelişmiş olabileceği unutulmamalı, tedaviye yeterli cevap alınamadığı veya İKB’nin kontrolden çıktığı durumlarda mutlaka BT tekrar edilmelidir.
Yukarıda belirtilen tüm tedavilere cevap alınamadığı durumlarda, doktor da hastanın İKB’nin düşmesinden yarar göreceğini düşünüyorsa, ikinci sıra tedavi yöntemleri düşünülebilir. Yüksek doz barbitürat koması, tek veya iki taraflı kranyektomi ve duroplasti, ciddi hiperventilasyon (PaCO2 <30 mmHg) ve ılımlı hipotermi (32-340C) gibi, zaman zaman yararlı olduğu yönünde yayınlar yapılan, ancak geniş ve karşılaştırmalı çalışmalarda henüz kesin yararı kanıtlanamamış yöntemlerin seçim ve uygulanmasını daha çok sorumlu doktora bırakmak uygun olur.